転移性/進行期NSCLC治療において、免疫チェックポイント阻害剤(ICI)後にPDとなった症例に対して、次の治療でなにを使うか、どれくらい効果が期待できるのか、というのは大切な議論だと思う。
しかしながら、ある点に注意をしないと、せっかくの議論もなにを見ているのか分からなくなってしまう。
そのある点とは、、
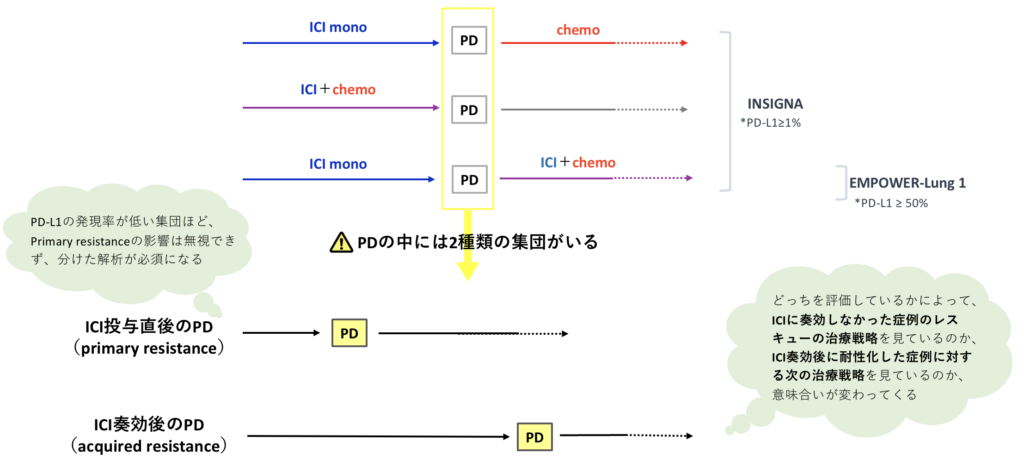
「ICI後のPD」の中には、初期耐性と獲得耐性の2種類の集団が混在している
ということだ。
ICIが全く効かずにすぐにPDになった人(初期耐性)と、ICIが一旦奏効した後にPDになった人(獲得耐性)とでは、腫瘍の免疫環境は当然異なるはずであり、このふたつは明確に区別して議論されるべき、ということである。両集団を一緒に議論することは、治療効果や安全性の間違った解釈、ひいては間違った治療に繋がりかねない。
更に、獲得耐性となった症例は、その増悪パターンによって更に治療戦略は変わってくると考えられる。局所の増悪(oligo-progression)であれば、放射線治療などの局所療法が優先されるだろうし、転移巣含めたいくつもの領域で増悪がみられる場合には、全身療法が望ましいだろう。
以上のことから、ICI後の増悪の中には、耐性のタイミングにより大きく二つの集団があり(初期耐性と獲得耐性)、獲得耐性は増悪パターンによってさらに2つ(局所増悪と全身性増悪)に分けられることになる。
ICI耐性後の治療まで考慮された治験には、INSIGNA試験やEMPOWER~Lung 1試験が挙げられる。ICIの次治療まで考慮したPFS2やOSを評価する際には、PDパターン別(例えばICIの奏効期間や再発パターンなど)に分けて解析しなければ、それぞれの正しい治療戦略を導き出すことは難しいだろう。